|
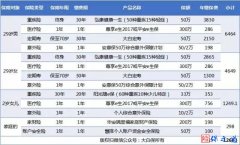
德国长期护理保险的制度现状是怎样的?我国能从中借鉴哪些经验呢?下面让我们一起来了解下! 德国长期护理保险的制度现状 自20世纪90年代起,德国便面临着严重的人口老龄化问题,1995年德国60岁以上人口占总人口的比重高达21%,2030年该比重预估将上升到36%。人口迅速老龄化带来的诸多问题,尤其是高龄老人对长期护理服务的膨胀性增长需求是德国出台长期护理保险制度的基本背景。 然而,按照1961年德国颁布的《联邦社会救济法案》,以家庭为基础或在护理员发生的护理支出由以征税为基础的社会福利救助体系支付,仅提供给“特别需要”长期护理服务而又不能满足其成本支出的人。此时,申请长期护理救助资金必须通过严格的收入审查程序,申请人需要借助个人资产以及家庭收入支付护理成本,才可以申请社会救济。 在这样的背景下,德国大多数家庭中的家属不得不放弃本职工作留下来照顾老人,导致多数人失去全日制工作,收入不断减少。而对于长期照护工作,不仅需要日常生活的陪伴和护理,更需要大量的资金支持,这也使得多数家庭不堪重负,不得不去依赖当地的社会救济。据此,各地区社会救助支出增加,德国的社会保障体系面临着巨大的经济压力。 综上,德国通过社会救助提供长期护理服务导致了多重社会问题,深化改革势在必行。经过近20年的思辨,1994年德国联邦议院颁布《长期护理保险法案》,立法实施普遍、强制的长期护理社会保障体系,对各年龄人口的家庭护理和护理院护理服务进行覆盖。1995年4月先行覆盖家庭护理,1996年7月覆盖护理院护理。此次改革取得了显著成效,使长期护理保险成为与健康保险、事故保险、养老保险、失业保险并列的德国社会保障体系的第五大支柱。 德国长期护理保险制度的基本框架 其一,筹资机制。在制度设计上,德国选择社会保险与强制性商业保险相结合,即个人收入水平低于强制医疗门槛的必须加入强制性长期护理社会保险体系,高收入者则有权利选择加入社会保险体系或购买强制性商业保险。 护理保险缴费作为健康保险缴费的首要收取款项,费用由雇员和雇主对半负担,缴费额是个人应税收入强制性征缴,且德国曾多次上调护理保险费率。此外,德国长期护理保险制度蕴含着多处强制性转移支付的设计规范,诸如保费支出将按照雇员收入的固定比例征缴等,产生由高收入者向低收入者进行财富转移的收入再分配效应,体现社会公平性。 其二,受益人的权利与利益。(1)受益资格审核。保险收益取决于受益人具有真实的护理需求,法定的受益资格门槛为因个人身体或精神方面的问题致其在一段较长的时间内( 至少 6 个月以上) ,在涉及卫生、饮食、行动、家务四个方面的日常生活行为中至少有两个方面需要经常性或实质性帮助,医疗审查委员会负责对参加社会长期护理保险的成员的状况评估。(2)受益级别。当申请人通过了资格审核就需要进一步认定护理等级。德国设定了四个护理等级(零级、一级、二级和三级)。等级越高,所需护理服务越多。(3)受益方式。收益方式分为三种——对非正式家庭护理人的现金支付、对专业家庭护理机构的非现金支付、对专业护理员机构的非现金支付。三种受益方式每月的支付金额根据收益级别分别设有上限,受益级别越高获得的收益金额越高。 其三,基金成本控制机制设计。为保证基金财务运作的稳定性,德国政府对成本控制进行了严密的规范设计:(1)实行护理成本共担机制。长期护理社会保险只针对受益人提供护理成本的部分覆盖,受益人每月获得的保险金额均有上限规定,不足以含括全部的护理支出,即便是选择相对便宜的家庭护理方式,受益人也至少需要支付护理成本的25%。(2)引入市场化的竞争机制。放开对营利性护理服务供应商的市场准入数量限制,鼓励供应商的市场化竞争,长期护理保险基金作为付款方可与大量存在竞争的服务供应商进行谈判,努力实现基金预算的控制。 德国长期护理保险制度的发展成效 一方面,德国逐步建立起全覆盖、多层次的长期护理保险体系。德国通过社会保险与强制性商业保险相结合的模式基本实现了对德国长期护理风险融资的国民全覆盖。从参保人数来看,2017年德国社会护理保险参保人数为7170万人,占德国总人口的86.7%,加上少数自雇人员、自由职业者或准则高收入者加入的私人长期护理保险(占总人口的11.3%),德国护理保险覆盖了总人口的98%。 另一方面,德国长期护理保险收支逐渐平衡,结余大幅增加。从长期护理保险的年保费收入、年支出以及由此计算的年财政结算来看,从2006年到2016年,年财政结算大多处于正值(见右图)。且从整体来看,德国法定长期护理保险结余额在波动中呈不断上升趋势,增长幅度明显加大。这说明,随着护理需求的增加,德国或资金政策补贴、或资金投入扶持,逐渐保障收支平衡。 德国长期护理保险对我国的经验借鉴 第一,建立全方位、多层次的长期护理服务体系。参照德国,其长期护理保险的发展较为漫长,我国的长期护理服务体系需要循序渐进的优化:其一,长期护理保险制度是应对老年人失能、半失能风险的关键。我们应在及时总结试点地区经验和教训的基础上,在全国范围内建立统一实施的长期护理保险制度;其二,我们有必要根据照护服务的不同类别设定多层次保险给付标准,从老龄人口、失能人口多元化照护服务需求出发,充分发挥保险给付的优化调节作用;其三,完善长期护理服务市场的运行机制,健全长期护理服务机构,针对不同长期护理需求人员划分不同护理服务等级,设计多种护理服务类别,努力提供和而不同的长期护理服务。 第二,充分发挥政府的主导作用,保证多元化市场主体参与竞争。一方面,我国在涉及护理服务品质管理方面应建立标准,用规范来约束,严格的监督长期护理保险的运营,不断完善护理服务机构的服务水平,保证发展的透明性。另一方面,我们有必要对长期护理保险制度的发展提供必要的资金支持,逐渐提高补贴标准,增加护理机构的数量,更好地满足大众需要,提高公众满意度。 社会保险计划并不排斥市场机制的介入,良好的机制设计需要同时发挥政府和市场的双重机制作用。我们应在政府有限监管的前提下适当地引入护理服务供应商之间的市场竞争机制,鼓励个人、非营利性组织、民营机构等多方主体参与到长期护理服务体系中,促使护理服务供应商不断提升服务质量,优化长期护理保险体系的运行效率。 第三,强化并发挥政府和个人家庭多方主体的参与作用。尽管长期护理保险制度设计强调政府在宏观社会风险管理中的作用,但即使采取社会保险模式,也不应忽视发挥受益人个人和家庭的义务。德国鼓励由家庭承担绝大部分的护理工作,实行护理成本共担机制等。我国可进行适当的经验借鉴,,使老年人更多的在“熟人社会”里接受长期护理服务,从而强化个人和家庭义务和参与作用,保障长期护理保险体系可持续地运行。 第四,兼顾质量保证与成本控制。德国以实施紧缩性的策略抑制过度扩张的支出,加强财务收支控制,综合了高质量护理服务的可得性与基金财务运作的可持续性。我国目前的社保制度还存在“空账”现象,个人账户资金常被挪用。因此,我们应建立国家、企业、个人共担护理保险费用机制,增强国民获得生活照料与护理资金的公平性,有效控制财务收支平衡,并辅以竞争机制,提升服务质量;在资格审核上,我们应实行严格护理服务的审核和等级制度,对申请人进行甄别,建立起规范的资格审核机制。
|